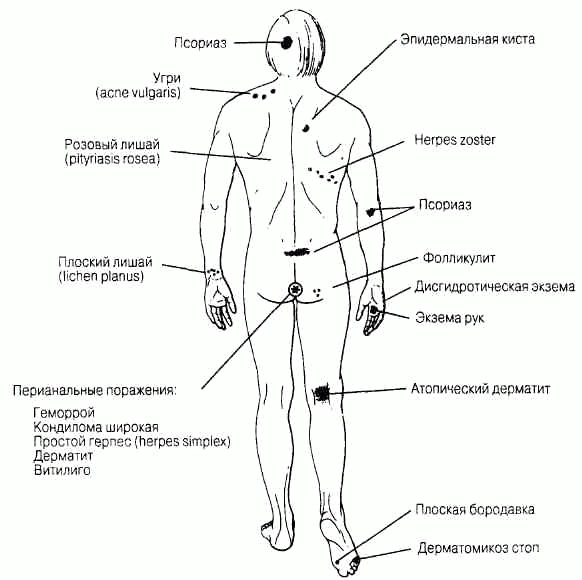
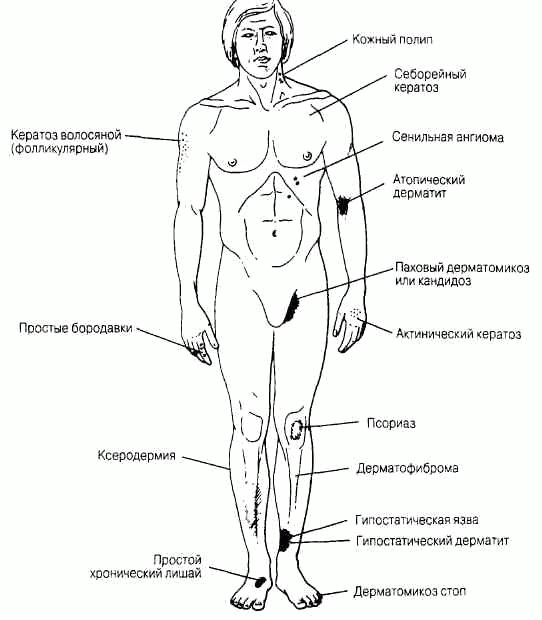
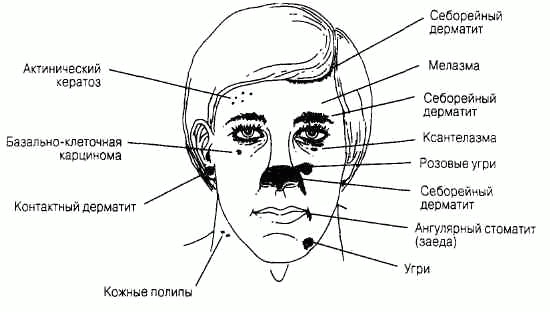
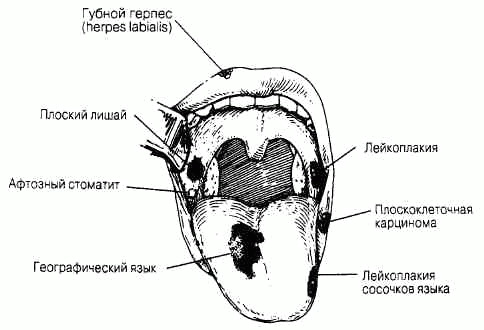
Клинически значимые лабораторные показателиСистема международных единиц СИ (SI, System International D'Unites) в настоящее время применяется в большинстве стран мира и практически во всех медицинских научных печатных изданиях. В связи с тем, что во многих клинических лабораториях до сих пор используют при выражении результатов исследований традиционные (внесистемные) единицы, обе эти системы использованы в тексте. Результаты исследований, выраженные в единицах СИ, приведены первыми, а традиционные единицы измерения, встречающиеся в тексте, указаны в скобках. В тех примерах, когда числовые значения величин остаются прежними, но меняется их размерность (ммоль/л на мэкв/л или Ед/л на мЕд/мл) приводятся значения только в единицах СИ. Во всех других примерах в тексте единицы СИ сопровождаются традиционными единицами, заключенными в скобки. Для пересчета используют следующие формулы: моль/л=(мг/дл х 10) / относительная молекулярная масса мг/дл= (ммоль/л х относительная молекулярная масса) / 10 где мг/дл — концентрация исследуемого компонента в 100 мл раствора (мг/100 мл). Распределение жидкости в организме Распределение жидкости в организме, общий объем: от 50 % (у лиц с ожирением) и до 70 % (у худых) от массы тела. Внутриклеточная жидкость: 30-40 % от массы тела. Внеклеточная жидкость: 20-30 % от массы тела. Кровь: Общий объем: Мужчины: 69 мл/кг массы тела Женщины: 65 мл/кг массы тела Объем плазмы: Мужчины: 39 мл/кг массы тела Женщины: 40 мл/кг массы тела Объем эритроцитов: Мужчины: 30 мл/кг массы тела (1,15-1,21 л/м2 поверхности тела) Поверхность тела (м2)= (масса тела в кг)0'425 х(рост в см)0,725 / 139,315 Спинномозговая жидкость Глюкоза 2,2-3,9 ммоль/л (40-70 мг/дл) Общий белок 0,2-0,5 г/л (20-50 мг/дл) Ликворное давление 50-180 мм вод. ст. Лейкоциты: общее количество < 4 х 106 /л лимфоциты 60-70% моноциты 30-50% нейтрофилы отсутствуют Биохимические константы крови Альбумин, сыворотка: 35-55 г/л (3,5-5,5 г/дд) Альдолаза: 0-100 нкат/л (0-6 Ед/л) Аминотрансферазы, сыворотка: Аспартатаминотрансфераза (АсАТ): 0-0,58 мккат/л (0-35 Ед/л) Аланинаминотрансфераза (АлАТ): 0-0,58 мккат/л (0-36 Ед/л) Аммиак, венозная кровь: 47-65 мкмоль/л (80-110 мкг/дл) Амилаза, сыворотка: 0,8-3,2 мккат/л (60-180 Ед/л) Газы артериальной крови: РС02:4,2-6,0 кПа (35-45 мм рт. ст.) рН: 7,38-7,44 Ро2:11-13 кПа (80-100 мм рт. ст.) Билирубин общий, сыворотка: 5,1-17 мкмоль/л (0,3-1,0 мг/дл) Прямой, сыворотка: 1,7-5,1 мкмоль/л (0,1-0,3 мг/дл) Непрямой, сыворотка: 3,4-12 мкмоль/л (0,2-0,7 мг/дл) Кальций ионизированный: 1,1-1,4 ммоль/л (4,5-5,6 мг/дл) Кальций, плазма: 2,2-2,6 ммоль/л (9-10,5 мг/дл) Содержание двуокиси углерода, плазма (на уровне моря): 21 -30 ммоль/л Парциальное давление углекислого газа в артериальной крови (Рсо2) (на уровне моря): 4,7-6,0 кПа (35-45 мм рт.ст.) Хлориды, сыворотка: 98-106 ммоль/л Холестерин, плазма: < 5,20 ммоль/л (< 200 мг/дл) Комплемент, сыворотка: СЗ: 0,55-1,20 г/л (55-120 мг/дл) С4:0,20-0,50 г/л (20-50 мг/дл) Креатинкиназа, сыворотка (общая активность): Женщины: 0,17-1,17 мккат/л (10-70 Ед/л) Мужчины: 0,42-1,50 мккат/л (25-90 Ед/л) Изоферменты, сыворотка: изофермент КК-МВ менее 5% от общей активности Креатинин, сыворотка: ниже 133 мкмоль/л (менее 1,5 мг/дл) Дигоксин, сыворотка: Терапевтический уровень: 0,6-2,8 нмоль/л (0,5-2,2 нг/мл) Токсический уровень: выше 3,1 нмоль/л (более 2,4 нг/мл) Этанол, плазма: Умеренная интоксикация 17-43 ммоль/л (80-200 мг/дл) Заметная интоксикация 54-87 ммоль/л (250-400 мг/дл) Выраженная интоксикация выше 87 ммоль/л (более 400 мг/дл) Ферритин, сыворотка: Женщины: 10-200 мкг/л (10-200 нг/мл) Мужчины: 15-400 мкг/л (15-400 нг/мл) Глюкоза (натощак), плазма: Нормальный уровень: 4,2-6,4 ммоль/л (75-115 мг/дл) Сахарный диабет: выше 7,8 ммоль/л (выше 140 мг/дл) (чаще, чем при одном измерении) Глюкоза, через 2 ч после еды, плазма: Нормальный уровень: ниже 7,8 ммоль/л (менее 140 мг/дл) Нарушение толерантности к глюкозе: 7,8-11,1 ммоль/л (140-200 мг/дл) Сахарный диабет: выше 11,1 ммоль/л (более 200 мг/дл) (чаще, чем при одном измерении) Гемоглобин, кровь (на уровне моря): Мужчины: 140-180 г/л (14-18 г/дл) Женщины: 120-160 г/л (12-16 г/дл) Гемоглобин А1С: до 6% от общего количества гемоглобина Иммуноглобулин, сыворотка: IgA: 0,9-3,2 г/л (90-325 мг/дл) IgD: 0-0,08 г/л (0-8 мг/дл) IgE: < 0,00025 г/л (< 0,025 мг/дл) IgG: 8,0-15,0 г/л (800-1500 мг/дл) IgM: 0,45-1,5 г/л (45-150 мг/дл) Железо, сыворотка: 9,0-26,9 мкмоль/л (50-150 мкг/дл) Железосвязывающая способность сыворотки: 45-66 мкмоль/л (250-370 мкг/дл) Насыщение: 20-45% Лактатдегидрогеназа, сыворотка: 0,4-1,7 мккат/л (25-100 Ед/л) Липопротеиды, плазма: Холестерин ЛПНП: менее 3,36-4,14 ммоль/л (менее 130 мг/дл) Холестерин ЛПВП: больше 1,8 ммоль/л (больше 70 мг/дл) Магний, сыворотка: 0,8-1,2 ммоль/л (2-3 мг/дл) Осмоляльность, плазма: 285-295 мосмоль/кг воды сыворотки Фенитоин (phenytoin, дифенин), плазма: Терапевтический уровень: 40-80 мкмоль/л (10-20 мг/л) Токсический уровень: выше 120 мкмоль/л (больше 30 мг/л) Фосфатаза кислая, сыворотка: 0,90 нкат/л (0-5,5 Ед/л) Фосфатаза щелочная, сыворотка: 0,5-2,0 мккат/л (30-120 Ед/л) Фосфор неорганический, сыворотка: 1,0-1,4 ммоль/л (3-4,5 мг/дл) Калий, сыворотка: 3,5-5,0 ммоль/л Белок общий, сыворотка: 55-88 г/л (5,5-8,0 г/дл) Белки фракции, сыворотка: Альбумины: 35-55 г/л (3,5-5,0 г/дл) (50-60%) Глобулины: 20-35 г/л (2,0-3,5 г/дл) (40-50%) а1: (4,2-7,2%) а2: (6,8-12%) В: (9,3-15%) Y: (13-23%) Натрий: 136-145 ммоль/л Триглицериды, плазма: 1,8 ммоль/л (< 160 мг/дл) Мочевина, сыворотка: 3,6-7,1 ммоль/л (10-20 мг/дл) Мочевая кислота, сыворотка: Мужчины: 0,15-0,48 ммоль/л (2,5-8,0 мг/дл) Женщины: 0,09-0,36 ммоль/л (1,5-6,0 мг/дл) Функциональные тесты Кровообращение Сердечный выброс (Pick): 2,5-3,6 л/м2 поверхности тела в мин. Фракция выброса, ударный объем/конечный диастолический объем (УО/ КДО): норма: 0,55-0,78, в среднем 0,67. Легочное сосудистое сопротивление: 2-12 (кРа х с)/л [20-120 (дин х с)/см5] Общее сосудистое сопротивление: 77-150 (дин х суем5 [770-1500 (кПас)/л] Желудочно-кишечный тракт Тест с поглощением D-ксилозы: после ночного голодания принимают 25 г ксилозы (в виде водного раствора), затем в течение ближайших 5 ч собирают мочу. В норме с мочой должно быть выведено 33—53 ммоль (5—8 г препарата или 20% от принятой дозы); уровень ксилозы сыворотки через 1 ч после приема внутрь должен составлять 1,7-2,7 ммоль/л (25-40 мг на 100 мл). Желудочный сок: Объем: в сутки 2-3 л Ночная секреция: 600-700 мл Базальная секреция: 30-70 мл/ч рН: 1,6-1,8 Продукция соляной кислоты: Вязальная: Женщины (М ± s): 0,6 ± 0,5 мкмоль/с (2,0 ±1,8 мэкв/ч) Мужчины (М ± s): 0,8 ± 0,6 мкмоль/с (3,0 ±2,0 мэкв/ч) Максимальная [после подкожной инъекции фосфорнокислого гистамина 0,004 мг/кг с предварительным введением 50 мг прометазина (пипольфен) или после введения бетазола (betazole) 1,7 мг/кг, или пентагастрина 6 мкг/кг массы тела]: Женщины: 4,4 ± 1,4 мкмоль/с (16 ± 5 мэкв/ч) Мужчины: 6,4 ±1,4 мкмоль/с (23 ± 5 мэкв/ч) Секретиновый тест (для изучения экзокринной функции поджелудочной железы: 1 Ед/кг массы тела, внутривенно): Объем (панкреатический сок): более 2,0 мл/кг в течение 80 мин Концентрация бикарбонатов: более 80 ммоль/л Секреция бикарбонатов: более 10 ммоль в течение 30 мин Эндокринная система и обмен веществ Стероиды надпочечников, плазма: Кортизол: 8 ч 140-690 нмоль/л (5-25 мкг/дл) 16ч 80-330 нмоль/л (3-12 мкг/дл) Стероиды надпочечников, экскреция с мочой: Альдостерон: 14-53 нмоль/сут (5-19 мкг/сут) Кортизол, свободный: 55-275 нмоль/сут (20-100 мкг/сут) 17-гидроксикортикостероиды: 5,5-28 мкмоль/сут (2-10 мг/сут) 17-кетостероиды: Мужчины: 24-88 мкмоль/сут (7-25 мг/сут) Женщины: 14-52 мкмоль/сут (4-15 мг/сут) Эстрадиол: Женщины: 70-220 пмоль/л (20-60 пг/мл), повышение в период овуляции Мужчины: ниже 180 пмоль/л (ниже 50 пг/мл) Прогестерон: Мужчины, девушки в препубертатном периоде, женщины перед началом овуляции, женщины в менопаузе: ниже 6 нмоль/л (2 нг/мл) Женщины, лютеиновая фаза, пик: выше 16 нмоль/л (более 5 нг/мл) Тестостерон: Женщины: ниже 3,5 нмоль/л (ниже 1 нг/мл) Мужчины: 10-35 нмоль/л (3-10 нг/мл) Мальчики и девочки в препубертатном периоде: 0,17-0,7 нмоль/л (0,05-0,2 нг/мл) Исследования функции щитовидной железы: ТТГ: < 5 мЕд/л (< 5 мкЕд/мл) Тироксин (Т4), плазма: 64-154 нмоль/л (5-12 мкг/дл) Трийодтиронин (ТЗ), плазма: 1,1-2,9 нмоль/л (70-190 нг/дл) Почки Клиренс (в расчете на 1,72 м2 поверхности тела) Клиренс инулина (М ± 1 SD): Мужчины: 2,1 ± 0,4 мл/с (124 ± 25,8 мл/мин) Женщины: 2,0 ± 0,2 мл/с (119 ± 12,8 мл/мин) Клиренс эндогенного креатинина: 1,5-2,2 мл/с (91-130 мл/мин) Проба на концентрацию и разведение: Относительная плотность мочи: После 12 ч ограничения жидкости: 1025 или более После 12 ч водной нагрузки: 1003 или менее Исследование крови (смотри также «Биохимические составляющие крови») Карбоксигемоглобин: Некурящие: 0-2,3% Курящие: 2,1-4,2% Гаптоглобин, сыворотка: 0,5-2,2 г/л (50-220 мг/дл) Гемоглобин, взрослые: Женщины: 120 - 160 г/л Мужчины: 140 - 180 г/л Лейкоциты, общее количество, взрослые 4,5-1,1 х 109/л Лейкоцитарная формула (содержание в %) Сегментоядерные нейтрофилы 40-74 Палочкоядерные 0-4 Лимфоциты 16-45 Моноциты 4-10 Эозинофилы 0-7 Базофилы 0-2 Тромбоциты и коагуляционные параметры Фибриноген: 2-4 г/л (200-400 мг/дл) Продукты деградации фибрина: менее 10 мг/л (менее 10 мкг/мл) Тромбоциты: 130,0 -400,0 х 10 9/л Скорость оседания эритроцитов: у лиц до 50 лет: Мужчины: 0-15 мм/ч Женщины: 0-20 мм/ч у лиц старше 50 лет: Мужчины: 0-20 мм/ч Женщины: 0-30 мм/ч Моча Креатинин: 8,8-14 ммоль/сут (1,0-1,6 г/сут) Белок: менее 0,15 г/сут (менее 150 мг/сут) Калий: 25-100 ммоль/сут (колеблется в зависимости от приема) Натрий: 100-260 ммоль/сут (колеблется в зависимости от приема) |
- Категория: Все о болезнях » Справочник Харрисона
- Автор: Admin
- Подробнее