Дыхательная функция и диагноз
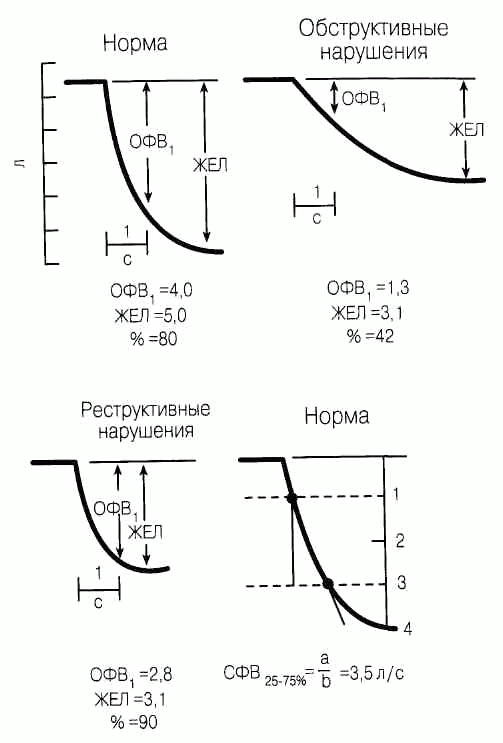
Дыхательная функция и диагнозНарушения дыхательной функции Дыхательная система включает не только легкие, но также центральную нервную систему, грудную клетку (диафрагма, живот, межреберные мышцы) и систему кровообращения в легких. Основная функция системы — обмен газов между вдыхаемым воздухом и венозной кровью. Нарушения вентиляционной функции легких (рис 87-1) Вентиляция — это процесс, посредством которого легкие доставляют свежий воздух в альвеолы. Определение вентиляционной способности легких складывается из измерения количества воздуха в легких [общая емкость легких (ОЕЛ), остаточный объем (ОО)] и скорости, с которой воздух может изгоняться из легких [форсированная жизненная емкость легких (ФЖЕЛ)], форсированной жизненной емкости легких за 1 с (ФЖЕЛ4) в течение форсированного выдоха из ОЕЛ. Скорость выдыхаемого потока воздуха может быть нанесена на диаграмму против легочного объема, что создаст кривую форсированного выдоха (см. HPIM-13. Рис. 214-4, стр. 1154). Различают две главные формы нарушения вентиляционной способности легких: рестриктивную и обструктивную (табл. 87-1). При обструктивной форме: • Критерий — снижение объема форсированного выдоха в 1 с, т. е. ОФВ1 • Отношение ОФВ/ЖЕЛ снижено. • Общая емкость легких (ОЕЛ) нормальна или увеличена. • О О увеличен в результате задержки выдыхаемого воздуха. При рестриктивной форме: • Критерий — уменьшение ОЕЛ.
Рис. 87-1. Определение объема форсированного выдоха за 1с (ОФВ), жизненной емкости легких (ЖЕ/7) и средней скорости форсированного выдоха (СФВ 45- 75 %) Больной делает полный вдох и затем выдыхает так сильно и быстро, как только возможно. Когда пациент выдыхает, перо движется вниз. ОФВ - объем воздуха, выдыхаемый в 1 с, ЖЕЛ - общий объем выдыхаемого воздуха. СФВ 25-75% - средняя скорость потока выдыхаемого воздуха. Обратите внимание на различия между нормальным, обструктивнымирестриктивным вариантами. Таблица 87-1 Классификация заболеваний системы органов дыхания по диагностическим категориям
Слабость или паралич диафрагмы Грудная стенка: Кифосколиоз
• Причины: паренхиматозное или внепаренхиматозное (нейромышечное, myasthenia gravis, кифосколиоз) поражение легких. Нарушения легочного ировотока Легочный кровоток составляет приблизительно 5 л/мин. Для сосудов этой системы характерны низкое давление и тонкие стенки. Перфузия легкого в значительной степени колеблющаяся величина. Ее оценка требует определения давления в сосудах легких, сердечного выброса, чтобы определить легочное сосудистое сопротивление. Легочное сосудистое сопротивление возрастает при гипоксии, тромбозе, рубцевании и при уменьшении количества альвеол. Все заболевания дыхательной системы, вызываемые гипоксией, могут вести к легочной гипертензии. Развитию легочной гипертензии особенно подвержены больные с гипоксемией, обусловленной хронической обструктивной болезнью легких (ХОБЛ), интерстициальными заболеваниями легких, поражением стенки грудной клетки и удушьем, с проявлениями гиповентиляции, возникающей во время сна у тучных людей. Нарушения газообмена Основными функциями системы органов дыхания являются обеспечение организма кислородом и удаление углекислого газа. Объем вдыхаемого и выдыхаемого воздуха в норме составляет около 500 мл; частота дыхательных движений равна 15 в 1 мин при общей вентиляции 7,5 л/мин. Вследствие наличия «мертвого пространства» альвеолярная вентиляция составляет 5 л/мин. Парциальное давление СО2 в артериальной крови (Расо2) прямо пропорционально количеству углекислого газа, продуцируемого в минуту (Vco2) и обратно пропорционально альвеолярной вентиляции (VA). Рсо2 = 0,863 х Vco2/VA. Газообмен критически зависит от оптимального соответствия вентиляции и перфузии. Исследование газообмена требует определения количества газов в артериальной крови. Фактическое содержание кислорода в крови определяется как парциальным давлением кислорода, так и содержанием гемоглобина. Величину парциального давления кислорода в артериальной крови (Рао2) используют для определения альвеолярно-артериальной разницы по кислороду (А-а градиент). Повышение А-а градиента указывает на ухудшение газообмена. В норме он составляет менее 15 мм рт. ст. и после 30 лет повышается на 3 мм каждое десятилетие. Для определения А-а градиента рассчитывают парциальное давление кислорода в альвеолах (Рао2): Рао2 = FiO2 x (РВ-Рн2о)-Расо2/К, где FiO2 —содержание фракции поглощенного О2 (0,21 вдыхаемого комнатного воздуха), РВ — барометрическое давление (760 мм рт. ст.), Рн2о — давление водяного пара (47 мм рт. ст., в условиях насыщения воздуха при 37 °С) и R — респираторный коэффициент (соотношение образования СО2 и потребления О2, обычно составляет 0,8). Адекватность удаления СО2 оценивают, определяя парциальное давление СО2 в артериальной крови. Так как измерение концентраций газов в артериальной крови требует пункции артерии, предложены неинвазивные методики, особенно для определения тенденций в газовом обмене в течение длительного времени. Пульсоксиметр скорее измеряет насыщение кислородом (Sao2), а не Рао2. Несмотря на широкое применение, клиницисты должны быть осведомлены, что: 1) взаимоотношение между Sao2 и РАо2 — криволинейное, выравнивающееся при Рао2 выше 60 мм рт. ст. 2) неудовлетворительная периферическая перфузия может служить помехой оксиметрии и 3) окси-метр не дает информации о Рсо2 (напряжение СО2 в плазме крови). Способность газа диффундировать через легочную мембрану оценивают по диффузионной способности легких (ДЛСО) и выполняют при низкой концентрации углерода монооксида во время 10-секундной задержки дыхания или в течение 1 мин равномерного дыхания. Значение показателя зависит от альвеолокапиллярной площади, объема крови в легочных капиллярах, степени несоответствия соотношения альвеолярной вентиляции и МОК, а также толщины легочной мембраны.
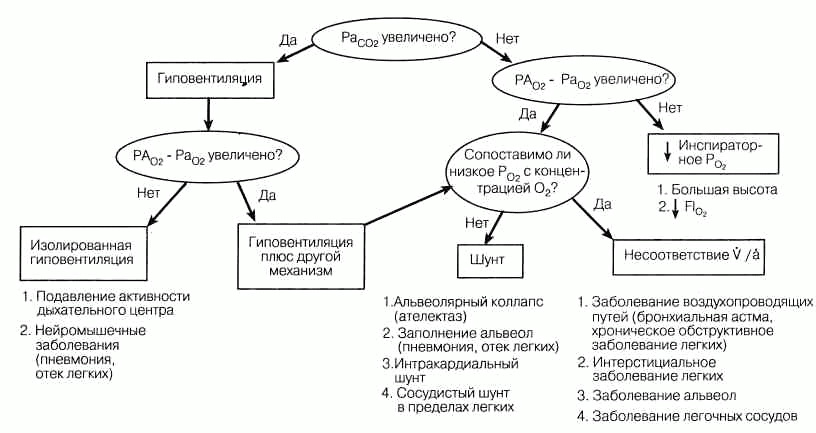
Рис. 87-2. Схема диагностического подхода к больному с гшюксемией (Рао2 < 8Оммрт. ст.). Механизмы нарушения функции Существуют 4 основных механизма гипоксемии: 1) низкая концентрация кислорода во вдыхаемом воздухе, 2) гиповентиляция, 3) шунт и 4) несоответствие соотношения альвеолярной вентиляции и МОК. Блокада диффузии ведет к гипоксии только при определенных обстоятельствах. Диагностический подход к больным с гипоксемией представлен на рис. 87-2. В основе всех случаев гиперкапнии лежит неадекватная альвеолярная вентиляция. Потенциально способствующие факторы: 1) увеличение продукции СО2, 2) уменьшение стимуляции вентиляции, 3) неудовлетворительное функционирование респираторного насоса или повышение сопротивления воздухопроводящих путей и 4) неэффективность газового обмена (увеличение мертвого пространства или несоответствие соотношения альвеолярной вентиляции и МОК) ведет к компенсаторному увеличению общей минутной вентиляции. Диагностические исследования Неинвазивные методы Рентгенография. Рентгенограмма грудной клетки не является достаточно специфичной для установления диагноза, однако, именно рентгенограмма грудной клетки служит для диагностики заболевания, его степени и продвигает диагностическое исследование. Рентгеноскопия дает возможность исследовать грудную клетку в динамике и особенно эффективна для определения локализации повреждений, плохо видимых на рентгенограмме грудной клетки. Как рентгеноскопия, так и стандартная томография могут быть дополнением к торакальной компьютерной томографии (КТ), которая сейчас служит рутинным методом в обследовании больных с узлами и образованиями в легких. КТ особенно эффективна в определении поражения плевры. Благодаря увеличению контраста, торакальную КТ используют в дифференциальной диагностике тканевых образований от сосудистых структур. КТ с высоким разрешением в значительной степени заменяет бронхографию в определении показаний к хирургическому лечению бронхоэктазов. МРТ обладает высокими возможностями в диагностике заболеваний легких. Кожные пробы. Специфические кожные пробы с антигенами используют для диагностики туберкулеза, гистоплазмоза, кокцидиоидомикоза, бластомикоза, трихинеллеза, токсоплазмоза и аспергиллеза. Положительная реакция на туберкулин (тип IV) указывает лишь на предшествующее инфицирование, но не на активную фазу болезни. Немедленный (I) и поздний (III) типы кожной гиперчувствительности к антигену Aspergillus предполагают диагноз аллергического аспергиллеза легких у больных с соответствующими клиническими проявлениями. Исследование мокроты. Мокроту отличает от слюны наличие клеток бронхиального эпителия и альвеолярных макрофагов. Исследование мокроты должно включать проверку на кровь, цвет и запах, а также изучение под микроскопом — анализ тщательно окрашенных мазков. Посевы мокроты, полученной при откашли- вании, не имеют решающего значения вследствие загрязнения флорой из ротоглотки. Образцы мокроты, полученной после ингаляции диспергированного теплого гипертонического раствора поваренной соли, окрашивают для последующего выявления в ней Pneumocystis carinii. Легочные функциональные пробы. Могут выявлять нарушения функции дыхательных путей, изменение объема легкого и расстройства газообмена. Специфические модели нарушений легочной функции могут помочь в дифференциальной диагностике. С помощью функциональных легочных проб врач также может объективно оценить терапевтический эффект, например, бронходилататоров. Сцинтиграфия легких. Исследование легочной вентиляции и перфузии с помощью сканирования помогает в установлении диагноза легочной эмболии. Количественное вентиляционно-перфузионное сканирование применяют также для определения показаний к резекции легкого по поводу рака у больных со сниженной респираторной функцией. Сканирование с галлием применяется для идентификации воспалительного заболевания легких или лимфатических узлов средостения. Воспалительному процессу в легких, определенному при сканировании с галлием, могут сопутствовать диффузные интерстициальные инфекции. Поглощение галлия тканью легкого наблюдается также при пневмонии, вызванной P. carinii (пнев-моцистная пневмония, ПП). Инвазивные исследования Бронхоскопия позволяет визуализировать дыхательные пути, определить эндо-бронхиальные изменения, получить материал для диагностики с помощью лаважа, соскоба или биопсии. Фибробронхоскоп позволяет исследовать более мелкие и дистальные бронхи, чем ригидный бронхоскоп, но последний допускает больший обзор дыхательных путей и делает возможной более эффективную аспирацию диагностических проб. Эти качества дают основание считать применение жесткого бронхоскопа эффективным у больных с центральными обтурирующими опухолями, инородными телами или массивным кровохарканьем. Фибробронхоскоп повышает диагностические возможности бронхоскопии, позволяя выполнять биопсию периферических узлов и диффузных инфильтратов также, как аспирацию и лаваж дыхательных путей. Бронхография дает возможность получить представление о пороках развития или приобретенных формах деформации трахеобронхиального дерева, обрисовывает бронхоэктазы. В последнее время бронхография уступает место высокоразрешающей КТ. Транстрахеальная и чрескожная аспирация легкого. Эти исследования обеспечивают врача микробиологическим материалом из легкого без инфицирования их микрофлорой ротоглотки. Все методики характеризуются определенным риском и должны выполняться только опытным персоналом. Бронхоальвеолярный лаваж выполняют во время фибробронхоскопии, что позволяет получить диагностический материал (клетки и жидкость) из дистальных отделов бронхов. Применяют в диагностике ПП, других инфекционных и некоторых интерстициальных заболеваний легких. Торакоцентез и биопсия плевры. Торакоцентез проводят на ранних этапах исследования плеврального выпота неизвестной этиологии. Анализ плевральной жидкости помогает отличить транссудат от экссудата (см. гл. 95). Экссудат: активность ЛДГ в плевральной жидкости > 200 ИЕ, отношение протеин в плевральной жидкости/протеин сыворотки > 0,5, отношение ЛДГ в плевральной жидкости/ЛДГ сыворотки > 0,6. Плевральная жидкость с рН < 7,2 — свидетельство того, что инфицированный экссудат сопровождается эмпиемой и требует немедленного дренирования. Во всех диагностических пробах проводят следующие исследования: подсчет лейкоцитов и лейкоцитарной формулы, содержание глюкозы, РаСО2, активность амилазы, окраска по Граму, выделение культуры и цитологический анализ. Ревматоидный фактор и комплемент также применяют в диагностике. При плевральном выпоте выполняют и закрытую биопсию плевры, это особенно важно при подозрении на туберкулез. Ангиопульмонография — значимый тест при эмболии легочной артерии; также может выявлять врожденные артериовенозные шунты. Бронхиальная артериография позволяет диагностировать эмболы и их локализацию в артериях у больных с массивным кровохарканьем. Медиастиноскопия — диагностическая процедура у больных с вовлечением в процесс лимфатических узлов средостения. Однако подход к лимфатическим узлам, расположенным в левом верхнем средостении, должен быть осуществлен посредством медиастинотомии. Биопсия легкого. Закрытые биопсии выполняют чрескожно с помощью режущей иглы, аспирационной иглы или через Фибробронхоскоп; открытые биопсии требуют торакотомии. Пункционные биопсии наиболее удобны при небольших периферические поражениях, тогда как для диагностики диффузных процессов предпочтительна трансбронхиальная биопсия. Из аспиратов биопсий производят цитологические, а не гистологические исследования. Открытую биопсию предпочитают, когда гистологическая диагностика трудна, и при необходимости быстрого получения ответа при тщательном исследовании ткани. |
- Категория: Все о болезнях » Справочник Харрисона
- Автор: Admin