Гипер и гипокальциемические нарушенияГиперкальциемия Причины гиперкальциемии представлены в табл. 155-1. Гиперпаратиреоз и злокачественные процессы являются причиной около 90% всех случаев. Гиперкальциемия, вызванная паратиреоидным гормоном Первичный гиперпаратиреоз — генерализованное нарушение метаболизма костей, развивающееся в результате повышения секреции паратиреоидного гормона (ПТГ, паратгормон), обусловленного либо аденомой (81 %), либо карциномой (4 %) в одной железе, либо гиперплазией всех четырех желез (15 %). Семейный гиперпаратиреоз может быть частью множественной эндокринной неоплазии 1-го типа (МЭН-1), которая также включает образования гипофиза, островково-клеточные опухоли поджелудочной железы и гипергастринемию с рецидивирующей пептичес-кой язвой (синдром Золлингера — Эллисона), или МЭН-2, когда гиперпаратиреоз Таблица 155-1 Классификация причин гиперкальциемии
развивается при наличии феохромоцитомы и медуллярной карциномы щитовидной железы. У половины или более больных гиперпаратиреозом заболевание протекает бессимптомно. В патологический процесс вовлечены главным образом почки (нефро-литиаз и нефрокальциноз) и скелет (нарушение остеогенеза и, реже, генерализован-ная фиброзная остеодистрофия, при которых нормальные клеточные и костномозговые элементы замещены фиброзной тканью). Характерны резорбция дистальных фаланг, субпериостальная резорбция костей пальцев, а также мелкие, «выбитые пробойником», повреждения в черепе. Другие проявления включают дисфункцию ЦНС (нейропсихические расстройства), периферическое нервно-мышечное поражение (слабость в проксимальных мышцах, утомляемость, атрофия), проявления со стороны ЖКТ (абдоминальный дискомфорт, пептические язвы, панкреатит), хондро-кальциноз и псевдоподагру. Симптомы выражены при уровне кальция выше 2,9 ммоль/л; нефрокальциноз и почечная недостаточность — выше 3,2 ммоль/л. Диагноз устанавливают на основе клинических проявлений и подтверждают определением неадекватного повышения ПТГ для данной гиперкальциемии. Наилучшим способом для определения ПТГ является иммунорадиометриче-ский метод (ИРММ). Гиперкальциемия имеет интермиттирующий или стабильный характер. Содержание фосфата в сыворотке крови обычно низкое, но может быть нормальным, калия — нормально или снижено. Содержание С1 в сыворотке крови часто повышено, а гидрокарбонатов — снижено. Высокий уровень сывороточного С1 и низкий К, отражающие ацидоз и потерю фосфата почками, могут быть ключами к диагнозу. Гиперкальциурия помогает отличить это нарушение от семейной гипо-кальциурической гиперкальциемии. На ЭКГ укорочение интервала QTu аритмии. Лечение аденом околощитовидных желез требует устранения изначальной гиперкальциемии, если она протекает тяжело. Основные рекомендации для врачебной тактики при острой гиперкальциемии могут быть найдены в табл. 155-2. Радикальное лечение включает хирургическую паратиреоидэктомию, хотя на этот счет нет единых рекомендаций. У больных моложе 50 лет обычно выполняют трансплантацию одной здоровой железы на предплечье. У старых больных без симптомов заболевания проводят консервативное наблюдение. Если осмотр области шеи не выявляет изменений железы, применяют ультразвуковое исследование, КТ, радиологические методы с применением таллия и технеция или внутриартериальную ангиографию; инструментальные способы диагностики помогают определить локализацию поврежденной ткани. Ведение в послеоперационном периоде требует контроля содержания кальция и фосфатов. Препараты кальция назначают больным с симптомами гипокальциемии (кальция глюконат или хлорид 1 мг/мл в 5% водном растворе декстрозы, в дозе 0,5-2 мг/кг/ч или 30-100 мл/ч). Проводят коррекцию гипомагниемии (недостаточность магния повреждает выделение паратгормона). Литий вызывает гиперкальциемию у 10 % больных в результате повышения Функции околощитовидных желез (не аденома). Увеличение содержания кальция зависит от продолжительности введения лития, лечение продолжают и при бессимптомной гиперкальциемии. Если Гиперкальциемия и повышение уровня ПТГ сохраняются, литий отменяют и показана паратиреоидэктомия. Таблица 155-2 Схемы лечения при тяжелой гиперкальциемии (продолжение)
Таблица 155-2 Схемы лечения при тяжелой гиперкальциемии (продолжение)
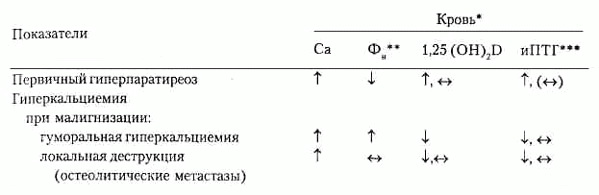
Таблица 155-3 Дифференциальный диагноз гиперкальциемии: лабораторные критерии
* В скобках указаны редко встречающиеся значения. ** Фн — неорганический фосфат. *** иПТГ — иммунореактивный паратиреоидный гормон. Источник: Potts J. Т. Jr.: HPIM-13. Семейная гипокалыщурическая гиперкальциемия — наследственная патология, передающаяся по аутосомно-доминантному типу, при которой у большинства больных резорбция кальция в почках превышает 99 %, тогда как у большинства больных гиперпаратиреозом резорбция менее 99 %. Гиперкальциемия может выявляться у членов пораженной семьи еще до 10 лет (редко, при гиперпаратиреоидных синдромах или МЭН). Содержание иммунореактивного ПТГ обычно нормально. В большинстве случаев течение бессимптомное, диагноз определяют при скрининге. Хирургическое лечение не устраняет гиперкальциемию, пока не будет удалена вся па-ратиреоидная ткань. Хирургическое или медикаментозное вмешательство не рекомендуется. Гиперкальциемия при злокачественных процессах Встречается часто (в 10-15 % карцином легкого); протекает тяжело, с трудом поддается лечению. Малигнизация ведет к гиперкальциемии вследствие костной деструкции (миелома, карцинома молочной железы), выделения пептида, высвобождающего паратиреоидный гормон (ПТГРП) (легкие, почки, плоскоклеточная карцинома) или повышая синтез 1,25 (OH)2D (лимфома), (табл. 155-3). Гиперкальциемия, связанная с витамином D Саркоидоз и другие гранулематозные заболевания (туберкулез, гистоплазмоз) вызывают гиперкальциемию, увеличивая синтез 1,25 (OH)2D, что повышает абсорбцию кальция и фосфора в ЖКТ. Интоксикация витамином D может быть результатом длительного употребления больших доз витамина D, в 50-100 раз превышающих физиологическую потребность, т. е. 50 000-100 000 ЕД в день. Диагноз устанавливают, определяя повышенное содержание 25 (OH)D. Лечение заключается в гидратации, ограничении приема витамина D и, в некоторых случаях, в приеме глюкокортикоидов (гидрокортизон 100 мг в день). Высокая скорость обмена кальция в копях Тиреотоксикоз обычно вызывает умеренное повышение уровня кальция в сыворотке крови с гиперкальциурией. Иммобилизация у взрослых редко сопровождается гиперкальциемией при отсутствии других заболеваний. Тиазиды повышают гиперкальциемию при первичном гиперпаратиреозе и состояниях, сопровождающихся высокой скоростью обмена кальция костей, посредством повышения чувствительности клеток-мишеней костей и почечных канальцев к паратгормону. Интоксикация витамином А редко служит причиной гиперкальциемии. Лечебные мероприятия — как при интоксикации витамином D. Почечная недостаточность Тяжелый вторичный гиперпаратиреоз может осложнить терминальную стадию болезни почек. У больных развивается гиперкальциемия, гиперфосфатемия, боли в костях, зуд, сопутствующая остеомаляция (недостаточность витамина D и кальция), отмечается генерализованная фиброзная остеодистрофия (чрезмерное действие ПТГ на кость). Интоксикация алюминием встречается у некоторых больных, находящихся на хроническом гемодиализе. Гиперкальциемия развивается при лечении витамином D или кальцитриолом. Несвоевременное распознавание этого синдрома может быть фатальным. Щелочной синдром характеризуется гиперкальциемией, алкалозом и почечной недостаточностью. Лечение включает диализ и прекращение приема препаратов. Гипокальциемия Ее симптомы включают мышечный спазм, карпопедальный спазм, гримасы, ла-рингоспазм, эпилептические припадки и остановку дыхания. При длительной гипо-кальциемии могут развиться повышение внутричерепного давления и отек соска зрительного нерва. Другие проявления включают раздражительность, депрессию, психоз, кишечные спазмы и мальабсорбцию. Симптомы Хвостека и Труссо часто положительны; на ЭКГ наблюдают удлинение интервала QT. Дифференциальный диагноз представлен в табл. 155-4, а другие случаи включают больных с критическими состояниями, которые перенесли преходящую гипо-кальциемию (сепсис, ожоги, острая почечная недостаточность и трансфузии крови с цитратным антикоагулянтом), гипоальбуминемические состояния (с понижением уровня общего кальция), некоторые медикаментозные воздействия (протамин, ге-парин, глюкагон) и панкреатит. Отсутствие ПТГ Недостаточность паратгормона (ПТГ) может быть наследственной (изолированный дефицит, синдром Ди Георге), приобретенной (операции, лучевая терапия, гемохроматоз) или частью аутоиммунного синдрома (надпочечниковая, овариаль Таблица 155-4 Функциональная классификация гипокальциемии (исключая неонатальные состояния)
1. Низкое поступление с пищей или дефицит солнечного света В. Неполноценность активного витамина D 1. Кишечная мальабсорбция Подавление ПТГ 1. Распад опухоли Б. Генерализованная фиброзная остеодистрофия после паратиреоидэктомии
нал и паратиреоидная недостаточность, слизисто-кожный кандидоз, алопеция, ви-тилиго, пернициозная анемия). Лечение заключается в возмещении кальция (кальция цитрат 950 мг, 2 таблетки 3 раза в день) и витамина D или кальцитриола (0,5 мкг/сут), дозы регулируют с учетом уровня кальция в сыворотке крови и величины экскреции кальция с мочой. Для предотвращения нефролитиаза следует избегать гиперкальциурии. (Тиазиды снижают экскрецию кальция с мочой, если применяют диету с низким содержанием натрия). Тяжелая гипомагниемия (менее 0,4 ммоль/л) может вызвать гипокальциемию, обусловленную нарушением секреции ПТГ и уменьшением периферической чувствительности к нему. Восстановление общих запасов магния в организме ведет к быстрому обратному развитию гипокальциемии. Неэффективный ПТГ Таблица 155-5 Классификация псевдогипопаратиреоза (ПГП) и псездопсевдогипопаратиреоза (ППГП)
Источник: Модифицировано, из Potts J. Т. Jr.: HPIM-13, p.2169. Хроническая почечная недостаточность ведет к задержке фосфата и снижению продукции и действия 1,25 (OH)2D, вызывающих гипокальциемию и вторичный гиперпаратиреоз. Связывание фосфата (гидроксид алюминия), добавление кальция (1-2 г/сут) и кальцитриола (0,25-1,0 мкг/сут) являются основой правильного лечения. Недостаточность витамина D иногда выявляют у пожилых людей. Концентрации 25(OH)D низки или приближаются к нижней границе нормы. Биопсия кости выявляет остеомаляцию. Лечение включает применение витамина D 1000-2000 ЕД/сут и кальция 1-1,5/сут. Нарушение метаболизма витамина D может быть результатом противосудорожной терапии (фенитоин) и поддается лечению с применением витамина D (50 000 ЕД в неделю) и кальция (1 г/сут). Витамин D-зависи-мыйрахит I типа — аутосомно-рецессивное нарушение, вызванное дефектом в превращении 25(OH)D в 1,25(OH)2D. Радикальная терапия — кальцитриол в физиологических дозах. Кишечная мальабсорбция ведет к гипокальциемии, вторичному гиперпаратиреозу и тяжелой гипофосфатемии. Витамин D-зависимыйрахит II типа обусловлен нечувствительностью тканей к 1,25(OH)2D. Уровни 1,25(OH)2D в плазме крови повышены, по крайней мере, в 3 раза по сравнению с нормой. Лечение требует применения высоких доз витамина D. Псевдогипопаратиреоз обусловлен отсутствием чувствительности эффекторного органа к действию ПТГ. Рабочая классификация представлена в табл. 155-5. Лечение такое же, как при гипопаратиреозе.
Таблица 155-6 Содержание элементарного кальция в различных препаратах, содержащих кальций
Источник: Potts J. T. Jr.: HPIM-13, p.1926. Подавление ПТГ Иногда потеря кальция из внеклеточной жидкости столь выражена, что ее не может компенсировать ПТГ (рабдомиолиз, гипотермия, обширная печеночная недостаточность, злокачественные гематологические процессы с острым распадом опухоли и ОПН). Кистозно-фиброзная остеодистрофия является сейчас редким проявлением гиперпаратиреоза. После паратиреоидэктомии у больных с фиброзной остеодистрофией может развиться гипокальциемия, требующая парентерального введения кальция и кальцитриола. Врачебная тактика при гипокальциемии Лечение симптоматической гипокальциемии всех типов, включая внутривенное введение кальция хлорида или кальция глюконата. Лечение хронической гипокальциемии, обычно, требует использования препарата витамина D, кальцитриола и приема орального препарата кальция (табл. 155-6). |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
- Категория: Все о болезнях » Справочник Харрисона
- Автор: Admin
- Подробнее