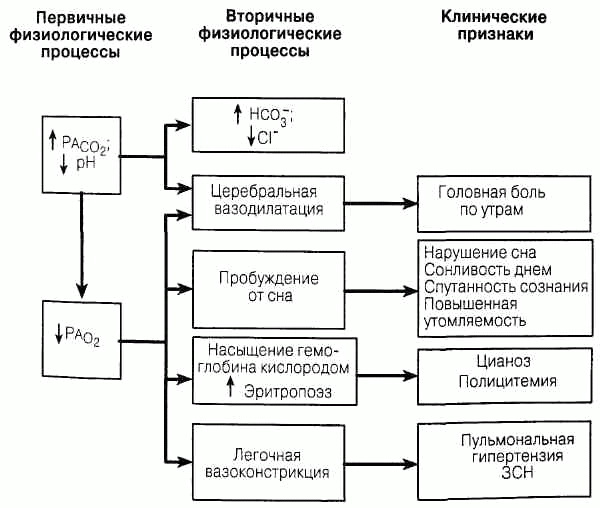
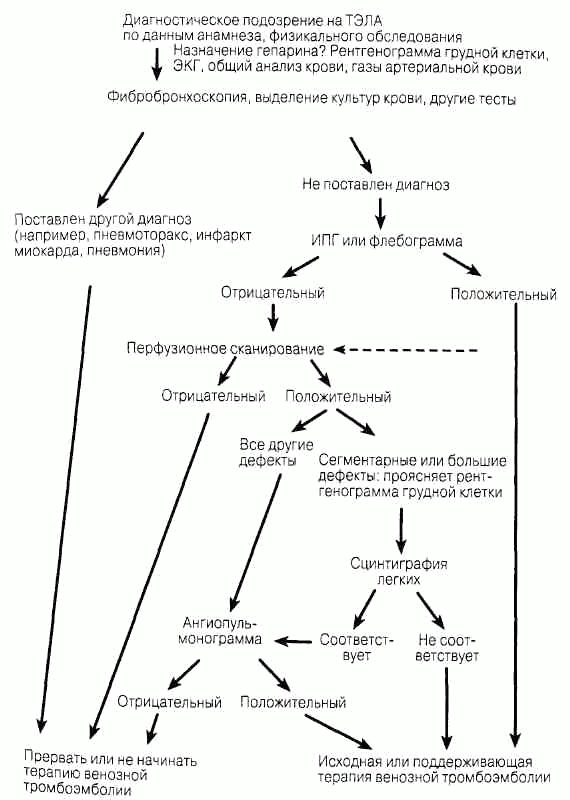
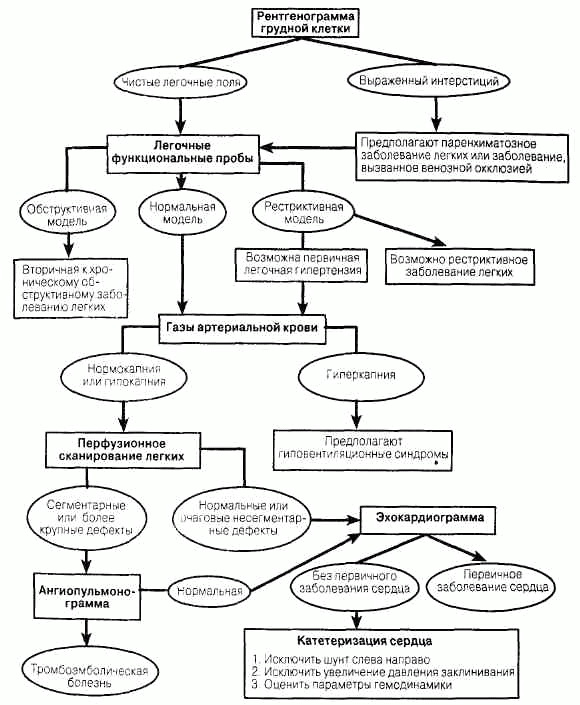
Заболевания плевры, средостения и диафрагмы
Поражение плевры
Плеврит
Это воспаление плевры, которое может сопутствовать пневмонии, туберкулезу, инфаркту легкого и новообразованию. Плевральная боль при отсутствии физикаль-ных и рентгенологических данных указывает на эпидемическую плевродинию (вирусное воспаление межреберных мышц). Кровохарканье и вовлечение в процесс легочной паренхимы, отмечаемое на рентгенограмме грудной клетки, свидетельствуют об инфекции или инфаркте. Плевральный выпот без поражения паренхимы заболевания — признак осложнения после туберкулеза, поддиафрагмального абсцесса, мезотелиомы, ДБСТ или первичной бактериальной инфекции плеврального пространства.
Плевральный выпот
Может отсутствовать при плеврите или сопровождать его. В основном выпот при поражении плевры сходен с плазмой крови (экссудат); выпот при нормальном состоянии плевры является ультрафильтратом плазмы крови (транссудат). Экссудаты отвечают по меньшей мере одному из следующих критериев: высокое отношение общий белок жидкости/общий белок сыворотки (> 0,5), активность ЛДГ в плевральной жидкости выше, чем 2/3 предельно допустимой нормы в сыворотке, или отношение активности ЛДГ в плевральной жидкости к ЛДГ в сыворотке превышает 0,6. Ведущими причинами транссудатных плевральных выпотов являются лево-желудочковая недостаточность, ТЭЛА и цирроз. Ведущие причины экссудативных выпотов: бактериальная пневмония, малигнизация, вирусная инфекция и ТЭЛА. Лабораторные данные при эмпиеме: рН < 7,2, лейкоциты > 1000/мл и низкий уровень глюкозы. Если врач предполагает наличие новообразования или туберкулеза, он должен выполнить закрытую биопсию плевры (табл. 95-1, рис. 95-1). Несмотря на полное обследование, не находят причины выпота у 25% больных.
Выпот, обусловленный вторичным туберкулезом
Плевральная жидкость представляет собой экссудат с преобладанием лимфоцитов. Микобактерии туберкулеза в окрашенных мазках обнаруживают редко. Бактериологическое исследование дает положительный результат менее чем в 20% случаев. Для диагностики проводят закрытую биопсию.
Таблица 95-1 Исследование плевральной жидкости
|
Показатель
|
Транссудат
|
Экссудат
|
|
Типичный внешний вид
|
Чистая
|
Чистая, мутная или кровянистая
|
|
Белок: абсолютная величина отношение: плевральная жидкость/сыворотка
|
< 30 г/л < 0,5
|
> 30 г/л* > 0,5
|
|
Активность ЛДГ Абсолютная величина Отношение: плевральная жидкость/сыворотка
|
< 200 МЕ/Л <0,6
|
> 200 МЕ/Л >0,6
|
|
Уровень глюкозы
|
> 600 мг/л (как в крови)
|
Варьирует, часто < 600 мг/л
|
|
Лейкоциты Полиморфноядерные
|
< 1000/мл <50%
|
> 1000/мл > 50% при остром воспалении
|
|
Эритроциты
|
<5000/мл**
|
Варьирует
|
|
Показана ли биопсия плевры?
|
Нет Да
|
Парапневмоническое и (или) другое острое воспаление Хронический, подострый или неясный для диагностики выпот
|
* Меньше — при гипопротеинемических состояниях. Полученные атравматичным проколом.
Выпоты неопластической этиологии
Плевральный выпот чаще наблюдают при раке легкого, молочной железы или лимфоме. Выпот представляет собой экссудат; цитологический анализ жидкости и биопсия плевры уточняют диагноз в 60% случаев; склерозирование плевры блеоми-Цином или миноциклином может потребоваться для лечения (табл. 95-2).
Ревматоидный артрит
дкссудативный выпот может предшествовать суставным симптомам; низкие показатели уровня глюкозы и рН; болеют обычно мужчины.
Панкреатит
Более чем у 15 % больных с панкреатитом имеется плевральный выпот с типич-ои левосторонней локализацией. Высокая активность амилазы в плевральной жидкости наводит врача на мысль о панкреатите, но это встречается и при выпотах, обусловленных опухолью, инфекцией и разрывом пищевода.

Рис. 95-1. Диагностика плевральных выпотов. Специальные тесты приведены в табл. 95-2 (Воспроизведено из Ingram R. Н. 1г.: НРIM-11, р. 1125).
Таблица 95-2 Специальные исследования плеврального выпота
|
Показатель
|
Транссудат
|
Экссудат
|
|
Эритроциты
|
< 10 000/мл
|
> 100 000/мл при опухоли, инфаркте, травме; От 10 000 до 100 000/мл - неопределенный результат
|
|
Лейкоциты
|
< 100/мл
|
Обычно > 1 000/мл
|
|
Лейкоцитарная формула
|
Обычно > 50% лимфоцитов или мононуклеаров
|
> 50% лимфоцитов (туберкулез, неоплазма) > 50% полиморфноядерных клеток (острое воспаление)
|
|
рН
|
>7,3
|
< 7,3 (воспаление)
|
|
Уровень глюкозы
|
Такой же, как в крови
|
Низкий (инфекция) Очень низкий (РА; иногда опухоль)
|
|
Активность амилазы
|
|
> 500 ед/мл (панкреатит, иногда опухоль, инфекция)
|
|
Специфические белки
|
|
Низкая концентрация СЗ, С4 компонентов комплемента (СКВ, ревматоидный артрит) Ревматоидный фактор Антинуклеарный фактор
|
Эозинофильный выпот
Более 10% эозинофилов. Неспецифическая эозинофилия сопутствует вирусным, бактериальным, травматическим и панкреатическим поражениям.
Гемоторакс
В типичных случаях следует за тупой или проникающей травмой. У больных с кровотечением, обусловленным травмой или инвазивными манипуляциями на плевре, может развиться гемоторакс. Адекватное дренирование позволяет избежать гемоторакса и «сифонного легкого».
Парапневмонический выпот
Связывают с контагиозной инфекцией. Термин: «осложненный парапневмони-ческий выпот» характеризует выпоты, для разрешения которых необходима тора-остомия. Эмпиема — грамположительный гной в полости плевры. Показания к то-ракостомии при парапневмонических выпотах: 1) наличие большого количества °я, 2) грамположительные микробы в плевральной жидкости, 3) уровень глюкозы в плевральной жидкости < 500 мг/л, 4) рН плевральной жидкости ниже 7,0 и на > меньше, чем рН артериальной крови. Если закрытый дренаж плевральной полости в течение нескольких дней не эффективен (нет явного улучшения клинической симптоматики), показаны ограниченная торакотомия и открытое дренирование.
Пневмоторакс
Спонтанный пневмоторакс обычно развивается у лиц в возрасте 20-40 лет; начало заболевания внезапное, жалобы на острую боль в грудной клетке и одышку. Лечение зависит от объема пневмоторакса, если он небольшой, достаточно наблюдения, при большом объеме применяют закрытый дренаж, при необходимости накладывая торакостому. У 50% больных с пневмотораксом отмечают рецидивы, для сращения плевры вводят ирританты хирургическим путем либо через катетер (плев-родез). Осложнения включают гемоторакс и сердечно-сосудистые нарушения, вторичные при напряженном пневмотораксе и образование бронхоплевральной фистулы. Многие интерстициальные и обструктивные заболевания легких предрасполагают к пневмотораксу.
Таблица 95-3 Разновидности опухолей средостения и их специфические локализации
|
Верхнее средостение
|
Переднее и среднее
|
Заднее
|
|
Лимфома
|
Лимфома
|
Нейрогенные опухоли
|
|
Тимома
|
Метастатическая карцинома
|
Лимфома
|
|
Ретростернальная щитовидная железа
|
Дермоидная киста Бронхогенная киста
|
Грыжи Аневризма аорты
|
|
Метастатическая карцинома
|
Аневризма аорты
|
|
|
Опухоли околощитовидных желез Дивертикул Ценкера Аневризма аорты
|
Киста перикарда
|
|
Заболевания средостения
Медиастинит
Этиологическим фактором медиастинита обычно служит инфекция. Воротами инфекции могут быть перфорация пищевода или разрыв трахеи (травма, применение диагностического инструментария, распад карциномы). Рентгенологические признаки: расширение средостения, воздух в средостении, пневмо- или гидропневмоторакс. Лечение медиастинита заключается в хирургическом дренировании и назначении антибиотиков.
Опухоли и кисты
Наиболее типичными новообразованиями средостения у взрослых являются метастатические карциномы и лимфомы. Саркоидоз, инфекционный мононуклеоз и СПИД могут вызвать лимфаденопатию средостения. Две трети из других образований средостения приходятся на неврогенные опухоли, дермоиды, тимомы и бронхогенные кисты. Опухоли средостения различной этиологии и их специфические локализации представлены в табл. 95-3.
Обследование включает рентгенографию грудной клетки, КТ и, при неясном диагнозе, медиастиноскопию и биопсию.
Неврогенные опухоли
Чаще наблюдают первичные неоплазмы средостения, большинство из них доброкачественные. Для клинической картины заболевания характерны неопределенная боль в грудной клетке и кашель.
Дермоидные кисты
Локализуются в переднем средостении. В 10-20% случаев отмечают их злокачественное перерождение.
Тимомы
Составляют 10% первичных новообразований средостения, 25% из них — злокачественны, в 50% — myastheniagravis.
Синдром верхней полой вены
Расширение вен верхней части грудной клетки и шеи, плетора, отеки на лице, головная боль, нарушения зрения, нарушения сознания. Синдром верхней полой вены — часто результат злокачественной опухоли (в 75% карцинома бронха, остальное — лимфомы).
Патология диафрагмы
Паралич диафрагмы
Односторонний паралич обычно вызван повреждением диафрагмального нерва в результате травмы или опухоли средостения, но в половине случаев этиология неизвестна. Обычно протекает бессимптомно. Диагноз устанавливают с помощью рентгенографии грудной клетки.
Двусторонний паралич может быть вызван повреждением верхней части шейного отдела спинного мозга, заболеванием моторных нейронов, полиомиелитом, полиневропатиями, двусторонним поражением диафрагмального нерва после хирургических вмешательств на средостении. При обследовании отмечают одышку. Характерно парадоксальное движение брюшной стенки у больного, лежащего на спине.